一次掌握自費產檢項目,一句話了解檢查價值,做為孕媽咪評估受檢的依據
(自費產檢項目多種,可評估母胎承受疾病風險高低,做好風險控管,以確保母胎平安。圖/shutterstock)
攸關母胎健康的檢查
如果孕媽咪狀況不好的話,胎兒也會受影響。基於「預防重於治療」的精神,孕媽咪可考慮自費接受相關篩檢,評估母體與胎兒可能承受的疾病風險,做好風險控管,確保母胎平安。
甲狀腺功能篩檢 建議高危險群受檢
無論是甲狀腺功能亢進(甲亢)或功能低下,都會對懷孕造成不良影響,甲亢容易有流產、早產、妊娠高血壓併發症等;胎兒則有嬰兒出生體重較輕或子宮內生長遲滯、胎死腹中的併發症。功能低下更要小心,中山醫院婦產科主任鍾國騰表示,「因症狀並不容易發現,而懷孕初期為器官發育期,若甲狀腺荷爾蒙分泌不足,對胎兒的智力與神經發展大有影響」。另外,也會面臨流產、早產機率增加、妊娠高血壓、子癇前症、胎盤早期剝離、產後大出血等併發症。
鍾國騰醫師根據美國甲狀腺協會(American Thyroid Association)建議,「若有甲狀腺家族病史、有早產或是流產病史、年紀>30歲的孕婦、不孕症患者、自體免疫疾病患者,在第一孕期接受抽血篩檢,檢測TSH、free T4、TPO自體免疫抗體」。
檢查週數:可於第一次產檢進行
檢查方式:抽血檢測TSH、free T4、TPO自體免疫抗體
早期子癇前症篩檢 及早預防,不讓最糟的狀況發生
一般而言,子癇前症發生的時間多在第三孕期(自妊娠29週起),鍾國騰醫師表示,「若發生時間早於28週,妊娠週數越小,對母胎的影響程度越大。小於24週,往往必須終止妊娠,24~36週,就透過定期評估母胎狀況,決定最適當的時間生產」。
他指出,子癇前症篩檢是以超音波測量子宮動脈血流、抽血檢測血清生化值(胎盤生長激素,PIGF;妊娠相關血漿蛋白,PAPP-A),以及與母親的年齡、體重與相關病史,進行綜合評估。風險值高於1/200時,於16週前開始服用阿斯匹靈,「早期服用阿斯匹靈,可有效降低早期子癇前症的發生率與胎兒死亡率」。
檢查週數:妊娠11~13+6週(可與「初唐母血篩檢+胎兒頸部透明帶」一起進行)
檢查方式:超音波+抽血檢測,搭配母親年齡與體重評估
中晚期子癇前症篩檢 掌握最佳生產時機
鍾國騰醫師指出,萬一錯過早期篩檢的時間,也可在妊娠20週後,抽血測量sFlt-1/PlGF比值判斷胎盤功能不良的程度,來預測4週內發生子癇前症或相關併發症的機率,「比值<38,機率極低;比值>38,則建議孕婦配合醫囑接受治療。
檢查週數:妊娠20~36+6週
檢查方式:抽血
早產風險評估 為提早報到的巴掌天使做好萬全準備
關於早產風險評估,有兩種方式:一種是以陰道超音波測量子宮頸長度,若大於2.5公分,未來的早產機率低;小於2.5公分,則增加早產的機會。另一種是檢測陰道及子宮頸的分泌物是否含有「胎兒纖維黏連蛋白(fFN)」,若檢測出含有fFN,表示孕婦早產的風險增加。
他指出,「兩種篩檢方式可互為佐證,預測孕婦發生早產的風險高低,進而尋求最大的機會,讓胎兒在最安全的週數出生,並做好萬全的準備,讓提早報到的巴掌天使受到最適切的照顧」。
檢查週數:自覺有早產症狀就醫,由醫師評估。
檢查方式:超音波+內診採集檢體
唐氏症篩檢
唐氏症是一種常見的染色體異常疾病,每一位懷孕的婦女都有機會生出唐氏兒,值得注意的是,生下唐氏兒的風險機率隨著孕婦年齡增加而提高。關於唐氏症檢查,分為篩檢及診斷等兩種性質,拜科技發達,篩檢方式有多種選擇,孕媽咪可視個人需求選擇最適合自己的篩檢方式。
關於唐氏症檢查,大家都知道是以34歲為分界,小於34歲者接受篩檢,大於等於34歲及有相關適應症者,接受侵入性診斷檢查。
侵入性診斷檢查.羊膜穿刺 準確率萬無一失的染色體檢查
台北長庚醫院婦產科系產科主治醫師初福傑表示,「針對年齡大於34歲的孕婦,夫妻或家人有遺傳疾病史、前胎有先天性異常疾病或超音波發現有胎兒異常的狀況時,婦產科醫師會強烈建議安排診斷性的侵入性檢查就是羊膜穿刺」。由於直接採樣羊水檢體,配合染色體核型檢查和晶片對於染色體異常的診斷率接近100%。
他指出,「染色體核型檢查和晶片報告的工作時間大約需要2~4週的時間,為了能在24週前得到胎兒染色體的結果,一般建議羊膜穿刺安排在懷孕17~20週之間」。
檢查週數:妊娠17~20週
檢查方式:超音波+細針抽取羊水約20~30 ml
羊水晶片檢查 更為廣泛掌握胎兒染色體狀況
傳統的羊水染色體檢查主要偵測胎兒染色體數目的異常與大片段的構造異常,若有基因體微小片段缺失或重複,則受限解析度而無法偵測。這類缺失對寶寶的影響不小,若是經濟無虞,接受羊膜穿刺檢查時,不妨考慮加做羊水基因晶片,以更為廣泛掌握胎兒的健康狀況。
檢查週數:妊娠17~20週(搭配羊膜穿刺)
檢查方式:羊膜穿刺時多抽10c.c.羊水
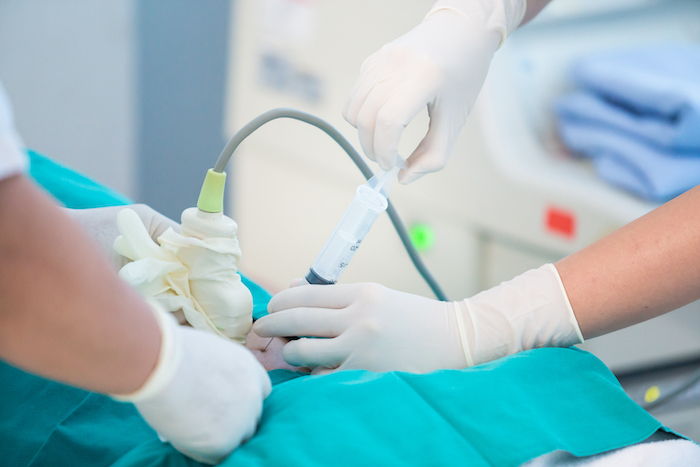
(羊膜穿刺屬於侵入性檢查,對於染色體異常的診斷率接近100%。圖/shutterstock)
非侵入性診斷檢查.選擇多
初福傑醫師說,「針對年紀較輕且無家族遺傳疾病史,或是心理壓力無法接受侵入性檢查的孕婦,可以先安排非侵入性的染色體篩檢」。但他強調,一旦染色體篩檢結果為唐氏症高風險,還是需要安排羊膜穿刺以確定診斷。
非侵入性的染色體篩檢方式有數種選擇,他說明如下:
第一孕期母血唐氏症篩檢 至少要做的檢查
以超音波測量胎兒頸部透明帶的厚度、心臟三尖瓣血流、靜脈導管血流與鼻骨情況,再加上抽血方式檢驗兩種生化指標,準確度約8至9成。風險值若低於1/1,000,生出唐寶寶的機率不大,如高於1/270屬於高危險群,需要進一步接受羊膜穿刺的診斷檢查。
檢查週數:妊娠11~13+6週
檢查方式:超音波+抽血
第二孕期母血唐氏症篩檢 錯過第一孕期檢查還可補做
以母血中的血清四指標進行篩檢,並考量孕婦年齡,計算評估每一位孕婦懷有唐氏症的危險機率。若未能及時於第一孕期受檢的孕婦,可在第二孕期接受篩檢。檢測率低於第一期母血篩檢,約81%。
檢查週數:妊娠16~18週
檢查方式:抽血
非侵入性胎兒染色體篩檢 害怕侵入性檢查,又想追求高準確率者
自懷孕10週起,母血存在少量胎兒/胎盤游離DNA,可透過抽母體的靜脈血,利用次世代定序儀與精細的生物資訊學分析,即可準確分析胎兒是否有染色體疾病。準確率高於上述兩種篩檢方式,對於擔心羊膜穿刺的風險,又想追求高準確率的孕媽咪而言,算得上兩全其美的選擇,只是檢查有其極限,偽陰性的存在仍需要正視。
檢查週數:妊娠10週起
檢查方式:抽血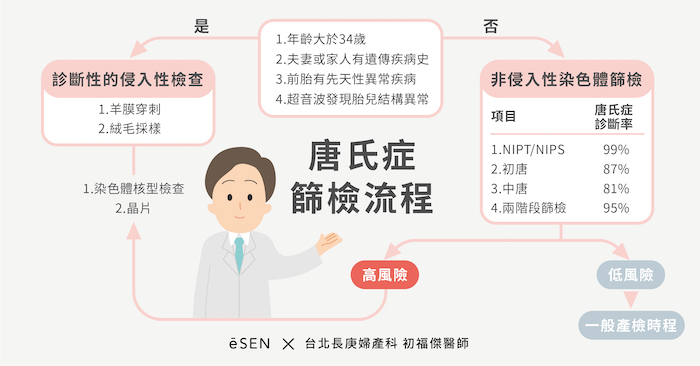
(從唐氏症篩檢流程可評估自身需要哪一種檢查。)
遠離隱性遺傳疾病
異常的單一基因導致人體器官功能的異常就稱作「單基因疾病」,遺傳模式主要可分為顯性遺傳,隱性遺傳和性聯遺傳。其中,隱性遺傳疾病總要發生了,才會知道原來父母帶有同一致病基因。為了避免憾事發生,可考慮「帶因篩檢」。
初福傑醫師指出,「產科醫師根據完整的夫妻雙方家族史,都可以發現顯性和性聯遺傳疾病的蛛絲馬跡,但隱性遺傳疾病往往就無能為力了,因為沒有明確的家族史,帶因者又與正常人無異」。根據統計,顯性遺傳疾病的發生率大約是千分之1.4人,隱性遺傳疾病則是約千分之1.8人,他補充,「這些單基因疾病大約有一萬種以上的疾病種類,雖然單一疾病的發生率不高,但絕大多數是罕見的疾病,並造成接近20%的新生兒死亡原因。發病時間越早,症狀越明顯」。
針對篩檢的疾病目標範圍,他表示,「可先從特定種族帶因率較高疾病(Ethnicity based)開始,在台灣帶因率最高的疾病是海洋性貧血,大約有6%的帶因率,也是現階段國內產檢唯一補助的常規帶因者篩檢。
再來是針對所有種族中普遍帶因率都較高的疾病(Pan-ethnic),現階段就得靠自費接受基因檢查了。常見檢測如下:
脊髓性肌肉萎縮症SMA基因檢測 發生率不算低要小心
在台灣,發生率僅次於海洋性貧血,帶因率約為1/53,因SMN (survival motor neuron)基因缺損,導致脊髓的前角細胞(運動神經元)退化,造成肌肉無力及萎縮的一種體隱性遺傳罕見疾病。這是一種致命性的遺傳疾病,發病年齡從出生到成年皆有可能,依據患者的發病年齡、疾病嚴重度與肌肉受影響程度分為三型。
檢查週數:第一次產檢
檢查方式:抽血
X染色體脆折症基因檢測 有家族史者要注意
初福傑醫師指出,「根據奇美醫院在2017年整理過去15年台灣的資料顯示,台灣的女性FXS的帶因率約為1/717,低於歐美的帶因率。但是在有家族史的高風險族群裡,女性準突變的發生率高達100/725,低風險族群女性準突變的發生率則只有2/3911。建議家族史有智能障礙或早發性停經需要檢驗」。
檢查週數:第一次產檢
檢查方式:抽血
葉酸代謝MTHFR基因檢測 葉酸不足問題大
葉酸為水溶性B群維生素,參與人體內重要的代謝反應,是細胞合成DNA、RNA的重要物質,也能幫助細胞分裂和生長。初福傑醫師表示,「當MTHFR基因異常時,會造成MTHFR酵素缺乏,導致將葉酸轉換成人體可吸收的葉酸功能下降。若懷孕初期缺乏葉酸,胎兒容易發生神經管缺損,進而影響胎兒腦部及脊椎的正常發育,造成新生兒脊柱裂、無腦兒、水腦症等先天性畸形」。
檢查週數:第一次產檢
檢查方式:抽血
精選上百項基因檢測 減少疾病的發生,爭取治療黃金期
初福傑醫師表示,篩檢第三個等級則是一次檢驗一百種以上的隱性遺傳疾病(Expanded carrier screening),稱為「多疾病帶因篩檢」。由於分子基因檢測方法的快速進步,進行帶因篩檢,可在短短一個月的時間知道夫妻雙方是否為隱性遺傳疾病的帶因者。
他指出,有意接受帶因篩檢者,檢查前要先諮詢醫師,以充分了解檢查的意義;結果出來後,則應進行遺傳諮詢,評估對懷孕或胎兒是否有所影響,以及影響的程度,為下一代的健康做最佳的打算。
檢查週數:孕前或第一次產檢
檢查方式:抽血

(缺凡葉酸,會影響胎兒腦部及脊椎的發育。圖/shutterstock)
胎兒結構檢查
胎兒的健康不只有染色體、基因,還有構造上的問題需要被關注。雖然14次產檢有含3次超音波,但都屬於「第一級超音波」。為了有效篩檢出80%以上的結構異常,有必要接受對胎兒從頭到腳的構造進行完整而全面評估的「第二級超音波」,即大家所稱的「高層次超音波」。
關於胎兒的健康訊息,父母總想要知道多更多,三軍總醫院婦產部主治醫師王晨宇表示,「在公費產檢外,孕媽咪有接受羊水檢查與高層次超音波的話,幾乎已能確認胎兒沒太大的問題。因為羊水檢查可排除罕病與智力異常,高層次超音波則可排除重大的結構異常」。
高層次超音波 不要省,一定要做的檢查!
王晨宇醫師指出,高齡產婦生出染色體異常的胎兒機率高,因此,多會接受染色體相關檢查確認。但胎兒若有先天染色體異常,也能透過高層次超音波從胎兒心臟、大腦等器官找到蛛絲馬跡,再以羊水檢查確認。臨床上,可見未滿34歲的孕媽咪原本沒做羊膜穿刺檢查,卻因在高層次超音波中發現異常,而進行羊穿。「兩項檢查相輔相成,更為全面掌握胎兒的健康,建議孕媽咪一定要做高層次超音波檢查」。
檢查內容
產科醫師或技術員按照制式列表,由上到下對胎兒的器官進行系統性的掃描,依序做全面性評估(如:胎位、羊水量、胎盤……),再來是進行生物測量指標檢查(頭圍、最大橫徑……),最後,是器官內臟的檢查(腦部結構、臉、心臟、腹腔、性器官、四肢等重要器官,每一器官各有數項生物測量指標)。檢查約歷時約1小時,「若碰到胎兒於檢查當時,未能擺出最適合檢查的姿勢,就需要花更久的時間,同時,也與操作者的經驗與手法有關」。
王晨宇醫師補充,「由於檢查品質認證不易,建議孕媽咪慎選檢查機構」,至於是產科醫師或技術員做比較好,「技術員天天做且每天做好幾位,相較之下,醫師檢查的量反而不多」。
最佳檢查時機
胎兒外觀構造看得最清楚的時間21~24週,因為這時候的胎兒大小剛剛好,結構發展幾乎完整,羊水量也適中,最佳檢查時機是22週,建議把握在22~24週受檢。王晨宇醫師提醒,為避免錯過最佳檢查時間,有意者應提早預約」。
他強調,「檢查目的為在產前提早了解胎兒的情況,讓有缺陷的小生命可進行胎內治療,或擬定治療計畫,讓胎兒在出生後立即受到妥善照護」。
檢查週數:妊娠21~24週
檢查方式:抽血
TORCH檢測 建議養貓咪的孕婦要檢查
王晨宇醫師指出,值得孕媽咪留意的是,產前有些非細菌性病原體可能先入侵母體,再經胎盤垂直傳染給胎兒,導致先天性感染(以「TORCH」統稱)。對母體而言,可能因無症狀或症狀不明顯,不易診斷,加上影響不嚴重,容易被忽略,但對胎兒的影響卻不容小覷,可能導致流產、早產、死胎、胎兒畸形和新生兒感染等。
王晨宇醫師表示,在第一次產檢中的血液檢查,已測試孕婦是否有梅毒、人類免疫不全病毒與德國麻疹抗體,至於巨細胞病毒與弓漿蟲,雖不是常規檢測項目,「我會主動問孕婦是否有養貓,提醒考慮自費檢查弓漿蟲感染」。
雖然台灣大部分孕婦在孕前已被感染過巨細胞病毒,仍建議與從事與人群密切接觸工作的孕婦,抽血檢查了解體內是否有抗體。他分享曾有位孕媽咪在之前的超音波檢查,沒有特別狀況,但後來檢查發現,胎兒生長遲滯、頭腳比例不對,疑似為先天性感染導致,於是抽血確認,正是巨細胞病毒感染。
檢查週數:第一次產檢
檢查方式:抽血
加入媽媽寶寶LINE@好友
孕產育兒新知不漏接👇
